За останніми подіями щодо затримання ексзаступника міністра охорони здоров’я та десяти медиків у справі про махінації з системою трансплантації в Україні, суспільство стурбоване та зацікавлене в чесному огляді функціонування цієї важливої медичної галузі. З метою розуміння реальної ситуації, що склалася, ми звернулись до видатної постаті в цьому напрямку, Василя Стрілки, якого з повагою називають “батьком” трансплантації в Україні.
Ще у 2020 році, коли ми писали про першу в Україні пересадку кісткового мозку дитині від неродинного донора, стрілки вели до Стрілки — як до людини, яка потужно включилася, аби зробити це можливим законодавчо. Зараз пан Василь очолює Директорат високотехнологічної медичної допомоги та інновацій у МОЗ.
Звідки беруться органи для пересадки
«Трансплантація неможлива, якщо немає донорського органа», — починає Василь Стрілка. Тобто має бути донор, у якого діагностована смерть мозку, але ще б’ється серце.
Мозок може померти внаслідок різних причин. Наприклад, ДТП. Чи інсульту. За іноземними науковими даними, додає Василь, близько 50 % померлих унаслідок інсульту проходять через стадію смерті мозку.
В Україні інсульт щороку встановлюють 130 000 українців, понад 25 000 з них помирають. І цифри ростуть.
Смерть мозку діагностують у відділеннях реанімації та інтенсивної терапії. І саме тут, каже Василь, головна проблема системи. Адже поки консиліум лікарів не збереться й не підтвердить цей діагноз, і мови не може бути про те, щоб людина, яка фактично вже мертва, стала донором органів для інших живих.
За наказом МОЗ, який списали з європейських й американських, діагностику смерті мозку обов’язково повинні робити всім пацієнтам, які мають три бали за шкалою ком Глазго. Навіть якщо це старенький дідусь. Але на практиці так не є.
«Я закінчив Медуніверситет Богомольця у 2012 році. Мені за все навчання нічого не розказували про смерть мозку, її діагностику, що існує такий діагноз. І таких лікарів випустили десятки тисяч. Вони працюють. Коли тобі падає щось на голову, чого ти раніше не робив, то думаєш: чи мені це треба? У травні 2019 року до нас приїжджали представники ВООЗ, ключові на той час із трансплантації. Питаю одного, іспанця: «Розкажіть, що ви робите, щоб ваші лікарі діагностували смерть мозку?». Він не зрозумів питання: «Тобто? Це ж їхній обов’язок». Вони не розуміють нашої проблеми. Наша — саме у відділеннях реанімації та інтенсивної терапії», — наголошує Стрілка.
Пригадує, що у 2019 році таких діагностик було практично 0, тільки в Запорізькій області робили щось, там одна-дві людини на рік ставали донорами органів. Вилучали нирки для пересадки, виконали кілька посмертних трансплантацій нирки на всю Україну.
І через п’ять років діагностик смерті мозку проводять по країні мало. Бо, крім директивного наказу, ще має бути бажання медиків й обладнання для цього.
Один лікар не під запис розповідав, що часом, аби в якійсь райлікарні діагностували смерть мозку, туди їхала команда фахівців із центру трансплантації зі своїм обладнанням: УЗД, газоаналізатор і так далі.
Важливо, що це не трансплантологи, а анестезіолог чи невролог, наприклад.
Стрілка підтверджує, що така проблема є. Ба більше, обладнання для такої діагностики й так мало б бути в реанімаціях й інтенсивній терапії, додає він. Наприклад, той самий аналізатор газів крові, щоб лікувати пацієнтів, які туди потрапляють.
Є і відповідний наказ МОЗ про те, що все це обладнання обов’язково має там бути й за потреби використовуватися для діагностики смерті мозку.
«Чи всюди воно є? По-різному. Я хотів би, щоб мене лікували в тому відділенні, де діагностують смерть мозку або виконують трансплантації. Бо в такому разі мої шанси вижити вищі, адже кваліфікація лікарів там вища. Вони не тільки мають обладнання, але й користуються ним», — пояснює Василь Стрілка.
Усі відділення реанімації та інтенсивної терапії повинні самі рутинно вміти й робити діагностику смерті мозку. Але реальність не така. Райлікарням часто важко щось почати — через страх і незнання, додає він: «Тому для початку нормально і добре, коли хтось допоможе стартонути».
І тут ми підходимо до цікавого й етично дискусійного в медколах рішення МОЗ — договорів про співпрацю між лікарнями, які є центрами трансплантації, і лікарнями, які є потенційними базами вилучення, тобто де є відділення інтенсивної терапії та змога діагностувати смерть мозку.
Хто активніший, той і органів отримає більше
Щоб центр трансплантації зробив пересадку, урятував свого пацієнта й отримав за це хороші гроші від держави, йому потрібні органи.
Вони можуть зʼявитися тільки тоді, коли відділення реанімації та інтенсивної терапії проводитимуть діагностику смерті мозку. Звісно, що для донорства підійде лише якась частина з них, але це вже не 0.
Тому МОЗ зробив так, аби центри трансплантації були зацікавлені в навчанні місцевих лікарень. Для цього у 2021 році передбачили договори про співпрацю, оскільки трансплантація — «це командна робота, до якої залучають зазвичай декілька лікарень; МОЗ виписало правила, щоб стимулювати взаємодію та співпрацю між лікарнями».
Якщо центр трансплантації укладає договір з місцевою лікарнею, вчить її, можливо, навіть ділиться обладнанням, то отримує пріоритетне право на органи, які там зʼявляться внаслідок смерті пацієнтів.
У розмовах не під запис долучені до трансплантації медики пояснювали, що, зокрема, так зʼявився по країні перекіс: декотрі центри трансплантації швидко обʼїздили багато лікарень, підписали договори з ними — і тепер отримують левову частку органів. Такий собі принцип, хто швидше вскочив, того і тапки.
Багато договорів підписали, зокрема, Інститут Шалімова, Інститут серця і Перше територіальне медичне об’єднання Львова. За статистикою попередніх років, вони лідери за кількістю пересадок органів.
У чому тут і рішення проблеми, і етична дилема водночас? Річ у тім, що в Україні водночас є і немає єдиного списку очікування на органи.

Кожен центр трансплантації має свій список, умонтований уже в загальну електронну систему ЄДІСТ, про яку скажемо пізніше.
Пацієнт із центру з багатьма договорами має вищі шанси вчасно отримати орган, інший може померти, не дочекавшись. Так пацієнти з однаковими показами до пересадки опиняються в нерівних умовах.
З одного боку, такі правила штовхають систему розвиватися. З іншого — пацієнт не винен у тому, що його центр не попідписував багато договорів. Траплялися медики, які не вірили, що їхні пацієнти з менш прудких центрів доживуть до пересадок.
Василь Стрілка відповідає, що це питання не віри, а роботи медиків з іншими лікарнями. До того ж екстреним пацієнтам, які можуть померти без пересадки за лічені дні, система дає перший пріоритет поза всіма договорами, шукаючи таким людям донорів по всій території країни.
«У 2018 році в нас було чотири-п’ять центрів трансплантації, які виконували тільки родинні трансплантації нирки й печінки, і в Запоріжжі виконували пару трансплантацій нирки від посмертного донора. Тобто люди, які робили пересадки, у нас були. Але вони не проявляли активності, при цьому казали, що хочуть рятувати людей. Верховна Рада ухвалила закон, який дав поштовх системі. А правила, що треба їзити по лікарнях — це наказ МОЗ. Розказували їм про трансплантацію, історії пацієнтів, які потребують пересадок. Це пару тисяч людей. Бо за якийсь адекватний період немає іншого способу розвинути систему».
Додає, що ті центри трансплантації, які більше напружуються, їздять по лікарнях, підказують їм, у результаті пересаджують більше органів. Тому і є перекос, що одні роблять 100 пересадок на рік, інші — дві-п\’ять: «Ми бачимо, що співпраця між центрами трансплантації та лікарнями збільшує рівень донорства».
Також каже, що одна лікарня зараз може мати кілька договорів із центрами трансплантації. Хоч з усіма.
Минулоріч пересадки зробили у 26 центрах. А всього договори з НСЗУ на це уклали близько 40.
«Є 12 лікарень, які мають інсультний центр, договори з НЗСУ на трансплантації, та не виконували пересадок у 2023 році», — каже Стрілка. І додає: якщо вони продовжать так, на 2025 рік держава їм на пересадки договорів не укладе.
Натомість ті центри, які роблять пересадки, стають більш фаховими, пацієнтам краще йти туди, адже й шанси отримати донорський орган вищі.
Щодо центрів, які не мають стільки пересадок і договорів, пан Василь каже так: в Україні є райлікарні й інсультні центри, де ще не впроваджена рутинна діагностика смерті мозку. Можна відправляти туди своїх фахівців, підписувати угоди й нарощувати пересадки.
Адже зараз українська система закриває близько 10 % реальної потреби, вказує Стрілка. І порівнює Україну з іншими державами-лідерами за кількістю трансплантацій. У світі цей показник вираховують за числом пересадок на мільйон населення. 2023 року в Україні провели:
- 61 трансплантацію серця: якби ми були на рівні Хорватії, пересадили б 440 сердець;
- 4 пересадки легень: якщо порівнювати з Австрією, то в нас мало б бути 505 таких трансплантацій;
- 243 нирки: якщо порівнювати з лідером — Іспанією, то мало б бути 2500 пересадок нирок на рік.
Зараз в Україні 3,6 посмертного донора на мільйон населення. Якщо не рахувати двох-трьох донорів на рік, які були в Запоріжжі, по країні був 0. Але Іспанія має показник більш ніж 40, США — понад 40. Середній показник по Європі — 25–40. Тобто можна збільшити українську систему в 10 разів, аргументує Василь.
Як працює алгоритм діагностики смерті мозку й дозволів на вилучення органів
Переходимо до ще однієї важливої складової системи — роботи самого алгоритму трансплантацій.
Коли в пацієнта в реанімації три бали за шкалою ком Глазго, збирається консиліум лікарів і проводить діагностику смерті мозку.
За словами Стрілки, це проста процедура, всіх потрібних навичок учили в медуніверситеті, просто там не пояснили, що є такий діагноз.
Треба, наприклад, перевірити рефлекси, зробити тест на апное (тимчасова зупинка дихання), електроенцефалографію (показує, чи є електрична активність у мозку) і так далі.
Василь Стрілка каже, що така діагностика не може давати похибку: «Якщо дослідження показує, що кровотоку в мозку немає, то його там немає. Кожен лікар перевіряє своє, проходиться по чеклісту, визначеному МОЗ».
Якщо в лікарні є договір про співпрацю із центром трансплантації, той може допомагати з діагностикою. Наприклад, відправляти своїх фахівців з інтенсивної терапії, але не трансплантологів, дистанційно консультувати, дивитися онлайн аналізи й показники, радити десь підкоригувати препарати, щоб не зупинилося серце, бо тоді вже не буде пересадки.
Смерть мозку діагностують без прив’язки до трансплантації, наголошує Стрілка. Адже дослідження кажуть: якщо ця діагностика прив’язується до пересадок, рівень донорства стає маленьким. Мовляв, тоді лікарі можуть на око вирішувати: «Може, буде цей донором? Та ні», — і навіть не проводити діагностики.
Після того, як консиліум лікарів констатував смерть мозку, медики дивляться, чи має померла людина протипоказання до донорства. Наприклад, інфекційні захворювання.
Якщо протипоказання є, за наказом МОЗ, підтримувати життєдіяльність слід припинити. Тобто потрібно вимкнути апарат штучної вентиляції легень.
«Це і про гідність людини. Бо нам розповідали про випадки, коли в реанімації лікували інсульт, у людини вже смерть мозку, офіційно не діагностована, а родичів уже померлого щодня відправляли в аптеку купувати на тисячі гривень ліки. Такого не має бути. Ще ніхто не воскрес після смерті мозку», — розповідає Стрілка.
І додає, що після діагностики смерті мозку людину вважають померлою відповідно до законодавства. Адже біологічна смерть незворотна.
Довідка. Стаття 52. Визначення незворотної смерті людини й припинення активних заходів підтримання життя пацієнта. Медичні працівники зобов’язані надавати медичну допомогу в повному обсязі пацієнту в невідкладному стані. Активні заходи підтримання життя пацієнта припиняють, якщо стан людини визначається як незворотна смерть. Моментом незворотної смерті людини є момент смерті її головного мозку або її біологічна смерть.
Якщо в людини після діагностики смерті мозку не виявили протипоказань, її вважають потенційним донором. На цьому етапі включаються трансплант-координатори лікарні, в якій є донор, або Український центр трансплант-координації. Він відповідає за координацію всієї системи.
Якщо з’являється донор, трансплант-координатор лікарні, де є донор, спілкується з рідними про згоду на вилучення органів, організовує всі необхідні дослідження та вносить дані в ЄДІСТ. Трансплант-координатор Українського центру трансплант-координації забезпечує супровід процесу розподілу через ЄДІСТ за правилами МОЗ.
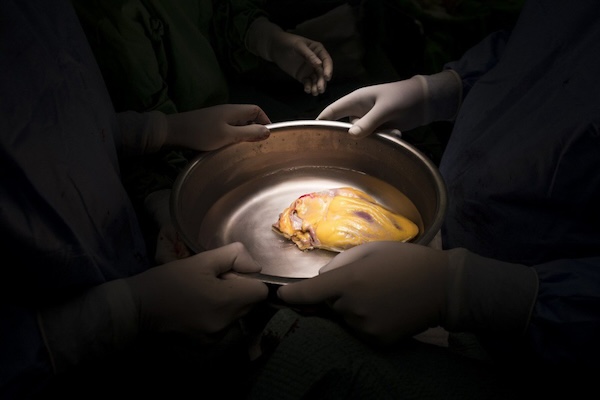
Якщо рідні дали згоду на вилучення органів, донору роблять дообстеження, і тільки тоді автоматизована система за алгоритмом підбирає потенційних отримувачів органів, які погодилися дати рідні. Наприклад, можуть дозволити вилучення печінки і нирок, але не серця.
Як система вибирає, кому дістанеться конкретний орган: список очікування у трансплантації
Спочатку алгоритм шукає, чи є по всій Україні пацієнти, які мають екстрений статус для пересадки. Тобто якщо цим людям не буде органа для пересадки в найближчі дні, вони помруть. Тут не мають значення жодні договори між лікарнями.
Якщо є така людина і вона базово сумісна за групою крові й антропометричними даними (50-річна нирка 6-річній дитині не підійде), система насамперед пропонує орган їй.
Трансплант-координатор центру трансплантації перевіряє, що з нею зараз, та інформує про це Український центр трансплант-координації. Бо вчора людина могла бути живою, нині, на жаль, уже ні.
Далі додаткові дослідження. Наприклад, крос-матч: перевіряють кров донора й отримувача органа на сумісність.
Якщо все ок і лікарі-трансплантологи вирішують оперувати, планують пересадку. Якщо екстреного реципієнта, тобто людини, якій терміново потрібен донорський орган, немає або щось не підійшло, система шукає далі. Перевіряє, чи має база вилучення договір про співпрацю з якимось центром трансплантації.
Якщо має — шукає спочатку отримувачів органа там, чи є збіги. Якщо лікарня має кілька договорів з центрами трансплантації — шукає відразу серед кількох списків очікування.
Чи може одна людина бути в черзі в кількох центрах трансплантації, щоб збільшити свої шанси на пересадку?
Стрілка пояснює, що ні: «Якщо людина потребує трансплантації, вона дуже хвора. Наприклад, серце працює дуже погано. Такою людиною хтось має займатися. Якби вона стояла в трьох центрах у черзі, ми не знайшли б потім крайнього».
Якщо лікарня не має договору з жодним центром трансплантації, система шукає відразу по всій країні.
Коли є кілька людей, яким потенційно підходить конкретний орган, система перевіряє, хто з них довше в черзі, хто дав прижиттєву згоду на вилучення органів у разі своєї смерті.
«Це теж враховується. От я дав прижиттєву згоду, а хтось ні. Усі інші критерії в нас однакові. То більш справедливо дати орган мені, бо я був готовий дати свій комусь», — пояснює Стрілка.
І так формує список черги з тих, кому базово за показниками підходить орган, який ще не вилучили, але вже отримали на нього згоду від родичів.
Далі на сцену виходять лікарі. Той центр, котрий вище в списку, може погодитися взяти орган або відмовитися від нього, і так відбувається у світі.
«У США кожен орган, навіть, на чиюсь думку, не дуже, буде пропонуватися всім центрам трансплантації, поки останній не відмовиться, — каже Стрілка. — Колеги зі США розказували про випадок трансплантації легень. Від них почали відмовлятися всі центри за списком, бо в донора була часткова пневмонія. Поки центри відмовлялися, минуло три дні, лікарі, які підтримували тіло, вилікували пневмонію, і останній у списку центр забрав собі на пересадку здорові легені».
Чому лікарі можуть відмовлятися від органів? Наприклад, каже Василь Стрілка, 20-річний хлопець очікує на пересадку серця. Він не в першому статусі екстреності, прогнозована тривалість його життя — ще мінімум кілька місяців.
А донору, який з’явився в системі і підходить йому, — 59 років. За показниками, це серце може підійти 20-річному, але трансплантологи будуть думати, чи варто садити старе серце молодому. Може, краще дочекатися іншого, яке пропрацює довше.
А може бути 70-річний чоловік, який нижче в черзі очікування через вік, але йому 59-річне серце цілком підійде.
Чи по-іншому: 20-річний хлопець уже в першому статусі екстреності, прогнозована тривалість життя — тиждень. Тобто або помре, або отримає 59-річне серце. У такому разі медики його пересадять, нехай серце поживе не 15 років і потім буде ретрансплантація, а чотири чи п’ять. І для хлопця це не тільки шанс прожити ці роки, але й шанс на ретрансплантацію.
Чи можливі тут зловживання лікарів? Коли пацієнтам вище у списку не телефонують, але відзначають, що вони відмовилися, чи хворі, чи за кордоном тощо, тож орган дістається «за домовленістю». Василь Стрілка відповідає, що пацієнту дійсно можуть не додзвонитися, у нього можуть бути протипоказання просто зараз, він може відмовитися від трансплантації саме зараз:
«У будь-якому разі такі випадки фіксують на папері з підписом відповідальної особи, що дає можливість розібратися. Остаточний вибір реципієнта відбувається на підставі результатів імунологічного дослідження на сумісність, ці результати теж документують».
Чи можуть лікарі, трансплант-координатори, якось вносити дані в систему так, аби певні органи отримували конкретні центри? Медики припускали в розмовах, що нібито ймовірні проблеми саме на етапі людського фактора до внесення даних в ЄДІСТ. Бо технічно до ЄДІСТ у всіх співрозмовників питань немає, автоматизовану систему хвалили.
Як приклад один співрозмовник наводив Німеччину, де нібито були доведені випадки таких змов. Коли змінювали клінічні дані пацієнта так, аби він ставав екстреним саме перед появою в системі потрібного донорського органа. Умовно, центр трансплантації змінює дані в системі, аби їхній пацієнт здобув статус екстреності, а потім трансплант-координатор вносить дані донора — і система автоматично поєднує їх.
«Якщо в Німеччині таке було, то теоретично може бути і в нас, — каже Стрілка. — Але через формалізацію стосунків і врахування співпраці між центром трансплантації та базою вилучення ми зменшуємо ймовірність таких речей. Бо центр трансплантації розуміє, що орган і так за договором, скоріш за все, прийде до них. Так меншає стимул якось гратися. Чотири роки в нас було менше статусів екстреності й вони були більш обтічно виписані. Тому 2021 року ми виписали критерії статусів екстреності. Наприклад, пацієнт у першому статусі на серце повинен бути вже на ЕКМО». Коли серце й легені підтримують штучно, людина ще жива.
Наскільки якісно в Україні пересаджують органи
Деякі лікарі вказували, що нібито слабші команди можуть робити пересадки, бо їхнє керівництво напружилося й попідписувало договори, а центри, де сильніші профільні команди для якогось органа, практично не оперують.
«Це комплексна історія, — відповідає на це Василь Стрілка. — Перша (після 15-річної перерви) трансплантація серця в Україні відбулася в Ковельській районній лікарні. Чи вона колись робила трансплантації? Ні. Чи було кому робити? Ні. Керівник Олег Самчук захотів — і зробили все, що треба. Запустили там діагностику смерті мозку.
Коли там з’явився донор, туди запросили Бориса Тодурова (який колись першим пересадив серце в Україні) зробити трансплантацію. Уже біля нього команда стояла і вчилася, зокрема Роман Домашич, який уже у Львові трансплантує серце. Потім прийшов час, коли вони зрозуміли, що можуть самі.
Так уже є не тільки Борис Тодуров, а до десятка кардіохірургів, які хоча б раз садили серце. Так робимо професійну демонополізацію, збільшуючи пул тих, хто це здатен робити, і людина може мати вибір».
Потрібно три-п’ять центрів, які можуть пересаджувати конкретний орган, щоб не бути залежним від одного якогось керівника, додає Василь Стрілка. Уже є шість команд трансплантації печінки: «Феофанія», дві команди в Інституті Шалімова, Охматдит, Львівське територіальне медичне об’єднання, «Оберіг».
«Якщо керівник закладу зацікавлений у трансплантації, він хороших трансплантологів переманить на роботу — на чверть, на пів ставки.
Коли є кілька людей, яким потенційно підходить конкретний орган, система перевіряє, хто з них довше в черзі, хто дав прижиттєву згоду на вилучення органів у разі своєї смерті.
Держава добре платить за трансплантацію. Це дозволяє не брати грошей з пацієнта. Коли рахували тариф, ми казали трансплантаційним центрам: порахуйте так, щоб вам у жодному разі не довелося брати гроші з пацієнтів.
Щоб ви могли нормальну зарплату платити команді. І при цьому держава економить мільйон гривень на кожній пересадці нирки порівняно з тим, що ми раніше платили білорусам (за програмою лікування за кордоном). На трансплантації серця ми теж більш ніж мільйон економимо. До того ж трансплантація підтягує рівень усієї лікарні. Їй тоді треба підтягнути свою лабораторію, кардіологів, анестезіологів».
Питаю про київський кейс, про який медики розповіли не під запис. Коли відправляли команду трансплантологів у Штати на навчання, навчили, привезли — і вони не трансплантують. Василь Стрілка розповідає, що команду відправляли до США, бо була проблема — на території України ніхто не трансплантував легень.
Першу пересадку легень у Львові виконали, коли приїхали польські лікарі й разом з місцевими зробили. Другу львів’яни вже зробили самі. Та один з команди поїхав працювати в Польщу.

Згодом Василь Стрілка познайомився з кардіохірургом, трансплантологом українського походження Сергієм Мельничуком, який працює у Mass General Hospital. Це лікарня у світовому топі. Одна з клінічних баз Гарвардської медичної школи. Мельничук допоміг зробити так, аби вона погодилася вчити пересадки легень 13 лікарів з України. Основа команди — 11 медиків — були з «Феофанії», ще двоє кардіохірургів — з інших закладів.
Християнська медична асоціація допомогла з проживанням і логістикою. Команда провела там три місяці. Навчилася і по поверненні самостійно виконала декілька трансплантацій легень в Україні.
Але знову найвужче місце української системи, каже Стрілка. Пересадити легені складніше, ніж серце, нирку чи печінку. Адже легені мають контакт із зовнішнім середовищем. І якщо в лікарні, яка проводить пересадку, буде якась інфекція, то на фоні імуносупресії (пригнічення імунітету, яке роблять пацієнту штучно, аби організм не відторгнув пересаджений орган) ця інфекція прогресує і людина має високі ризики померти.
«Щоб легені були придатними до трансплантації, донор повинен бути з дуже хорошої реанімації, — пояснює Василь. — З тієї, де дуже добре лікують. Тоді вища ймовірність того, що там у разі діагностики смерті мозку в пацієнта будуть легені, придатні для трансплантації. Так вести пацієнтів, які або одужають, або буде смерть мозку і будуть придатні легені, можуть дуже мало лікарень. Львів’яни змогли виконати трансплантацію легень, бо в них добре налагоджена робота в реанімації».
«Феофанія» зараз приймає багато постраждалих унаслідок бойових, і це теж забирає ресурс команд і обладнання. Тому питання не до навчених медиків, каже Стрілка, а до кількох факторів: «Бо можна пересадити легені, але в сусідній палаті буде пацієнт з якоюсь стійкою мікрофлорою (тобто внутрішньолікарняна інфекція, де будуть такі бактерії, на які не діють антибіотики) і через імуносупресію людина не виживе».
В різних лікарнях саме через внутрішньолікарняні інфекції люди, які отримують пересадки, буває, не виживають. Про поширення таких серйозних інфекцій, стійких до антибіотиків, говорив раніше і перший заступник міністра охорони здоров’я Сергій Дубров.
І тут підходимо до останнього важливого питання системи — рівня виживання українців після трансплантацій.
Кілька медиків не під запис сказали про те, що команди, які вміють пересаджувати краще й у котрих виживаність вища, пересаджують менше органів порівняно з лікарнями, які мають договори й пересаджують більше органів.
На їхню думку, це несправедливо навіть щодо пацієнта, якого мали б оперувати найкращі фахівці і який мав би знати, в якій лікарні вищі ризики вижити чи померти. Статистики у відкритому доступі немає.
«Поки що немає. Колись буде», — відповідає на це Стрілка. Він каже, що цифр виживаності наразі не оприлюднять:
«У середньому наші показники трішки гірші за середньоєвропейські. Якщо дивимося на лікарні, які зробили три-чотири трансплантації важким пацієнтам через статус екстреності, а двоє з них померли, тут не оціниш систему. Щоб оприлюднювати статистику, треба показувати розбивку по кожному центру.
Якщо один центр виконав три трансплантації трьом важким пацієнтам, один помер, то виживаність буде 67 %. Це добре чи погано? А в когось, хто зробив 100 пересадок, буде виживаність 90 %. І тоді в центр, де було троє пацієнтів, ніхто не піде.
Але 67 % у них не тому, що руки криві, а тому, що немає ще адекватних цифр для оцінки.
Є ще інший бік медалі.
Чи можна вживати якихось заходів до центрів, у яких гірші показники виживаності? У деяких країнах публікують такі показники. І там у важких пацієнтів шансів на трансплантацію майже немає. Бо їх ніхто не хоче брати, оскільки псуватимуть статистику.
Бо у важкого пацієнта 70 % шансів померти і не вижити після трансплантації. І його футболять.
Ми тільки на етапі становлення: якщо так зробимо, то центри не братимуть пацієнтів, які могли б вижити. Внутрішньо центрам ми показуємо дані, але публічно наразі це буде радше шкода для системи трансплантації. Слова, що в когось гірші результати й більше трансплантацій, а в когось менше й кращі результати, не підкріплені нічим. Ми бачимо, що в центрах, які роблять більше трансплантацій, кращі результати.
Це пов’язано з декількома факторами:
– вони набувають досвіду; навіть якщо хтось був дуже розумний, але зробив дві пересадки, а хтось працював багато і зробив 40, то я пішов би до того, хто зробив 40. Найкращий результат пересадки серця зараз в Інституті серця. У них з останньої 21 трансплантації всі живуть;
– нам треба все одно більше команд для трансплантацій; якщо кажуть, що лікар класний, скоріш за все, так воно і є. І тоді або його адміністрація починає працювати за правилами, які є, або він міняє лікарню. Якщо ми скажемо, що довіряємо тільки цим двом командам, і всіх відправимо туди, то ніколи не забезпечимо потребу в трансплантаціях в Україні».

